糖尿病とは
 糖尿病は、血糖値を下げるインスリンというホルモンの分泌低下や働きの低下で、血糖値が高い状態が続いてしまう病気です。血糖値が高い状態が持続すると血管にダメージを及ぼします。糖尿病には多くの合併症がありますが、中でも三大合併症と呼ばれる糖尿病神経障害・糖尿病網膜症・糖尿病腎症は、足の壊疽・失明・腎不全などの深刻な結果を起こす可能性があります。また、他の代謝疾患と同様に動脈硬化を進行させて脳卒中や心筋梗塞の発症リスクを上昇させます。さらに、免疫力の低下を起こし、感染症の発症リスクや重症化リスクも高くなってしまいます。
糖尿病は、血糖値を下げるインスリンというホルモンの分泌低下や働きの低下で、血糖値が高い状態が続いてしまう病気です。血糖値が高い状態が持続すると血管にダメージを及ぼします。糖尿病には多くの合併症がありますが、中でも三大合併症と呼ばれる糖尿病神経障害・糖尿病網膜症・糖尿病腎症は、足の壊疽・失明・腎不全などの深刻な結果を起こす可能性があります。また、他の代謝疾患と同様に動脈硬化を進行させて脳卒中や心筋梗塞の発症リスクを上昇させます。さらに、免疫力の低下を起こし、感染症の発症リスクや重症化リスクも高くなってしまいます。
糖尿病の主な症状は、のどの渇き、多飲・多尿、全身倦怠感、体重減少などがありますが、血糖値が非常に高くならないとこうした自覚症状が出てこず、自覚症状がなくても血糖値が高いと先述のような合併症が進行します。そのため、健康診断などで糖尿病の疑いや要精密検査を指摘されたらできるだけ早く受診して適切な治療を受けることが重要です。
糖尿病の種類
最も多いのは2型糖尿病で、遺伝の要素と生活習慣の要素が重なって発症します。糖尿病は太っている方に多いイメージがあるかもしれませんが、日本人は元々糖尿病になりやすく、やせている糖尿病の方も珍しくありません。
他に1型糖尿病や、膵臓病・肝臓病による糖尿病、ステロイド剤などの薬剤の副作用による糖尿病、ホルモンの病気による糖尿病など、様々なタイプの糖尿病があります。
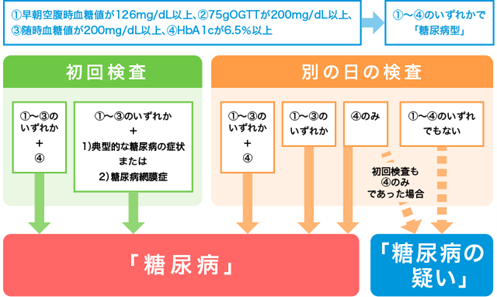
糖尿病の診断基準
(日本糖尿病学会編
糖尿病治療ガイド2022-2023より引用)
上記のように、血糖値、HbA1c(ヘモグロビン・エー・ワン・シー)、症状を組み合わせて診断します。
HbA1cとは約2か月間の血糖値の平均を示す指標です。一方で血糖値とはいわゆる瞬間最大風速のようなもので、食事を控えると低くなり、食後は高くなります。このため、血糖管理の指標としては、HbA1cが重要視されます。
当院ではHbA1cの迅速検査を行っており、HbA1cの結果が即日出てきます。
糖尿病の治療
糖尿病の治療は大きく分けて食事療法・運動療法・薬物療法に分けられます。
①食事療法
様々な食事療法がありますが、適切な量のバランスが取れた食事が重要です。糖質制限食が世間で話題となっていますが、過度の糖質制限は糖尿病性ケトアシドーシスを引き起こし死に至ることもあり、また糖質制限を行うと塩分や脂質の摂取が過剰になりがちだと言われており、注意が必要です。
食べすぎに注意が必要なのはもちろんですが、日本人には太っていない糖尿病の方も多く、過度な食事量の制限も避ける必要があります。1日に必要なエネルギー摂取量の計算は次の通りです。
エネルギー摂取量(kcal)=理想体重(kg)×身体活動量
身体活動量の目安
| 労作 | エネルギー摂取量 |
|---|---|
| 軽労作 (デスクワークや座っていることが多い) |
25~30 |
| 普通の労作 (立ち仕事が多い) |
30~35 |
| 重い労作 (力仕事が多い) |
35~ |
理想体重(kg)
身長(m)×身長(m)×22
※65歳以上では理想体重を身長(m)×身長(m)×22~25とすることがあります。
算出されたエネルギーのうち、50~60%を炭水化物に、20%までをたんぱく質に(腎機能が低下している方にはたんぱく制限を推奨することがあります)、残りを脂質に割り振ります。厳格に実行するのは難しいと思われますが、近年はあすけん®やカロミル®などのヘルスケアアプリが開発され、これらを利用すると、食事管理の助けになると思われます。
他、比較的取り組みやすいポイントを4つ挙げます。
1)加糖の飲料を控える
加糖の飲料は血糖値を急峻に上昇させるため控えるべきです。ソフトドリンクだけでなく、スポーツドリンクや野菜ジュース、乳酸菌飲料も糖分を多く含むので控えるべきです。無糖の飲料なら問題ありません。購入前に栄養成分表示を確認するのが良いでしょう。
2)間食を控える
朝・昼・夕のメインの食事以外に食事を摂ることを間食と言いますが、できるだけ控えた方がよいです。お菓子類は原則控えたほうが良いですが、どうしても食べたいときは朝・昼・夕のメインの食事と同じタイミングで食べる(間食にならないようにする)が良いでしょう。また間食は、可能なら糖質にして1日10g以内に抑えると良いでしょう。
※胃切除後の方や妊娠糖尿病の方など、一部間食が必要な方もいらっしゃいます。
3)野菜・おかずを主食より
先に食べる
同じ内容の食事であっても、食べる順番を気にすることで、血糖値の上昇を抑えることができます。
4)買い置きをしない
近くに食べ物があると、どうしても食欲を抑えることが難しくなります。買い置きはできるだけしないようにしましょう。
②運動療法
 有酸素運動(ジョギング、ランニング、水泳など)もレジスタンス運動(いわゆる筋力トレーニング)も同様に効果的だと言われています。
有酸素運動(ジョギング、ランニング、水泳など)もレジスタンス運動(いわゆる筋力トレーニング)も同様に効果的だと言われています。
有酸素運動は、少し息があがるくらいの運動を、1週間のうちに3回以上、運動をしない日が2日間以上続かないように、1週間に計150分以上行うことが理想的だとされています。ただし週100分の運動でも血糖コントロールに十分有効との報告もあり、一番重要なのは運動習慣を作ることです。
レジスタンス運動は連続しない日程で週2~3回行うことが理想的だとされています。心臓・血管系の持病がある方や、糖尿病網膜症がある方などは、悪化する可能性があるため、事前に医師との相談が必要です。
当院ではInBody®という機器を導入しており、体脂肪量や筋肉量などの体組成を詳細に測定することができます。運動療法による体組成の変化を数値で確認することができ、運動療法の継続のモチベーションを維持するのに有効です。
※糖尿病に対する体組成測定は保険適用外になります。ただし合併している病気によっては保険診療で使用できることもありますので、ご興味があればお声かけ下さい。
他にも、座っている時間が長いと、血糖コントロールの悪化につながると言われています。1日1時間座っている時間が増えると、2型糖尿病の有病率が22%増加するとの報告もあります。座っている時間が30分以上連続しないことが理想的だとされています。
③薬物療法
 糖尿病薬の進歩は目覚ましく、非常に多くの糖尿病薬が発売されていますが当院では糖尿病を専門とするクリニックとして、一人ひとりの患者さんに合った薬剤選択を心がけていきます。
糖尿病薬の進歩は目覚ましく、非常に多くの糖尿病薬が発売されていますが当院では糖尿病を専門とするクリニックとして、一人ひとりの患者さんに合った薬剤選択を心がけていきます。













 当院では、糖尿病の専門クリニックとして、糖尿病やその合併症の早期発見と治療、患者様のそれぞれの糖尿病の病態や併存疾患、ライフスタイルなどにきめ細かく合わせた治療方針のご提案など、患者様ができるだけストレスなく適切な治療を続け、生活の質の維持につながるよう心がけています。
当院では、糖尿病の専門クリニックとして、糖尿病やその合併症の早期発見と治療、患者様のそれぞれの糖尿病の病態や併存疾患、ライフスタイルなどにきめ細かく合わせた治療方針のご提案など、患者様ができるだけストレスなく適切な治療を続け、生活の質の維持につながるよう心がけています。